◎文╱藥師陳浩銘
藥品費用占醫療支出有多大的壓力?我們可以從衛福部所公布的資料發現,於1996年時,診療費(含手術費及麻醉費)占整體醫療費用為42.3%、藥費為26.1%、診察費為23.8%、檢查檢驗費為3.4%;而到了2021年,前述項目占比分別為35.1%、28.9%、16.8%及12.7%。
我們知道健保總額預算每年皆有成長,所以其實前述四個項目的整體費用都是有提升的,只是占比的板塊有所消長。2022年健保總額8,095.62億,若以前一年的占比推估,藥費可能就占了約2,000多億,又當中新藥預算約20至30億元左右。(此處新藥指全民健康保險藥物給付項目及支付標準第14條之第一類、第二A類新藥及五年內新藥之擴增適應症。)
有鑑於不斷有新藥進入市場(健保給付),因未滿足醫療需求持續被填滿,就醫與用藥普及人數也持續上升,多重因素下藥費也不斷連年堆疊攀升。健保署為使藥費成長在可控制範圍下,推出「藥費支出目標制(DET)試辦計畫」,也就是將藥費支出先預設一個目標值額度,年度結算藥費超出目標值,就啟動年度的藥價調整。以2020年目標值為1,702.3億來說,因前一年實際核付金額扣除當年藥品價量協議(PVA)回收金額後,超出額度為74.6億元,此即為2021年藥價調整須達目標(即俗稱的砍價)。產品製造在製程穩定、良率提升、製程放大等因素,或可一定程度的節省製造成本,得以增加毛利;又在專利期屆滿、學名藥或其他同樣機轉類別藥品競爭,原廠藥市場逐漸被瓜分,加上藥品支付價格逐年調降,不得不刺激了將盈餘利益投入新藥研發。其實世界多個國家也有支付價格調整模式,只是機制或有不同,但是,以台灣為例,各界較難以取得共識的,就是調降幅度以及調降底線。對於藥品給付及藥價調整,是否需以法條進行更細膩的規範,都是值得思考的。
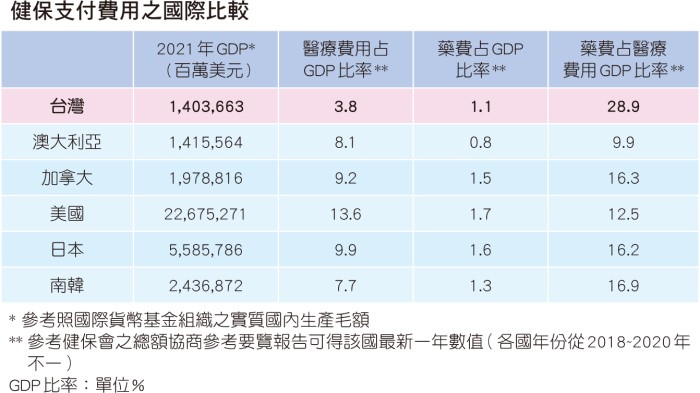
藥費的額度或占比,除了以國內的歷史資料進行縱向的觀察外,也可以橫向比較其他國家與我國的差異。相較於國外,台灣在藥費占比上有明顯較高的占比(台灣接近三成,其他國家約僅占一成五左右),但需注意的是台灣的診療與診察費是低廉的,所以藥費占比恐有過度膨脹的錯覺;若以藥費占GDP(國內生產毛額,Gross domestic product)比率來看,其實我國在藥費支出占比與其他先進國家比較是較相近的,甚至可能略低。我國醫療在藥費支付上,到底夠不夠?會不會造成新藥的可取得性降低,犧牲病人的權益?到底怎樣的機制對台灣的利益才是最大的?諸多問題仍需產官學各界廣泛的討論,期許健保能夠永續經營以及使病友用藥可近性更加提升。
參考資料:
1. 自由電子報:健保會訂下週五討論 目標今年上路(依衛福部提供資料製表)
2. 全民健康保險藥品價格調整作業辦法
3. 全民健康保險醫療給付費用總額協商參考指標要覽
4. 全民健康保險法(第62條第4項)
5. 健保署新聞稿:藥費支出目標制(DET)試辦計畫
6. 健保署網路公開資料:前瞻性評估(HS)之執行與未來展望
回首頁 |